Printemps (Volume 28, numéro 1)
Avantages des initiatives provinciales de triage
Le système d’accès et de triage centralisé CReaTe améliore l’accès aux soins des Albertains
Par Dianne Mosher, M.D., FRCPC
Télécharger la version PDF
Le système d’accès et de triage centralisé CReaTe (pour Central Referral and Triage) a vu le jour à Calgary en 2007 grâce à une subvention pour l’innovation du gouvernement de l’Alberta. Le programme d’accès et de triage centralisé concentre en un seul point, à l’Université de Calgary, toutes les demandes de consultation en rhumatologie et il dessert une population d’environ 2 millions de personnes dans le sud de l’Alberta. Depuis sa création en 2007, plus de 65 000 patients y ont été triés et nous continuons à satisfaire aux exigences de l’Alliance canadienne sur les temps d’attente qui sont de quatre semaines pour l’arthrite inflammatoire au stade précoce.
Dix-neuf rhumatologues participent à ce programme. L’infirmière responsable du triage examine toutes les demandes de consultation, établit la priorité de ces dernières et facilite la prise des rendez-vous avec les premiers prestataires disponibles. Toutes les demandes de consultation sont enregistrées et suivies dans une base de données. Des cliniques spécialisées ont été mises sur pied pour accélérer les soins aux cas plus urgents. Les demandes de consultation qui ne sont pas acceptées ou qui sont difficiles à trier sont examinées par un médecin.
L’objectif est de gérer notre liste d’attente de façon plus efficace en utilisant un seul point de réception centralisé pour les demandes de consultation, évitant ainsi les dédoublements et permettant de prioriser d’abord les cas les plus urgents.
Une étude menée par Hazlewood1 a indiqué, après deux ans, une diminution de la variabilité des temps d’attente avant de consulter un rhumatologue, une diminution des temps d’attente pour les cas urgents et modérément urgents, une amélioration de la qualité des demandes de consultation et une absence de dédoublement des demandes de consultation. Au suivi après sept ans, les temps d’attente pour les demandes de consultation urgentes et modérément urgentes étaient bien maîtrisés malgré la croissance de la population.
Aujourd’hui, nous recevons de 500 à 600 demandes de consultation par mois et avons une liste d’attente de plus de 1 200 patients.
Les problèmes de capacité sont dirigés vers les cliniques de cas stables de polyarthrite rhumatoïde (partenariat avec nos réseaux de soins primaires fournissant les services-conseils d’un spécialiste par téléphone) ou sont soumis aux trajectoires de soins conçus pour la goutte et l’arthrose et incorporant l’outil sur l’arthrose de l’AAC-CMFC. Des indicateurs de rendement clés de l’admission centralisée ont été déterminés afin de nous assurer de l’amélioration de l’accessibilité des Albertains aux soins rhumatologiques2.
Dre Dianne Mosher, professeure de médecine, chef de la division de rhumatologie, Université de Calgary, Calgary (Alb.)
Références :
1. Hazlewood GS, Barr SG, Lopatina E, Marshall DA, Lupton TL, Fritzler MJ, et coll. Improving appropriate access to care with Central Referral and Triage in rheumatology. Arthritis Care & Research, vol. 68, no 10, octobre 2016, p. 1547-1553.
2. Barber CE, Patel JN, Woodhouse L, Smith C, Weiss S, Homik J, et coll. Development of key performance indicators to evaluate centralized intake for patients with osteoarthritis and rheumatoid arthritis. Arthritis Research & Therapy (2015) 17:322.
|
|
|
Réseaux cliniques stratégiques
Par Dianne Mosher, M.D., FRCPC et Joanne Homik, MD, FRCPC
Télécharger la version PDF
Les quinze réseaux cliniques stratégiques (Strategic Clinical Networks ou SCN) de l’Alberta ont été créés dans le but d’encourager les travailleurs du système de santé, les patients, les chercheurs et les administrateurs à trouver de nouvelles façons novatrices et avérées plus rentables de prodiguer les soins, de produire de meilleurs résultats cliniques et d’assurer une meilleure qualité des soins.
Le réseau BJH SCN (Bone and Joint Health Strategic Clinical Network) est le principal véhicule de l’Alberta pour les stratégies provinciales visant la santé des os et des articulations. Il a comme mandat de garder les Albertains en bonne santé, de leur fournir des soins de haute qualité lorsqu’ils sont malades, de leur assurer un accès à des soins lorsqu’ils en ont besoin, et d’améliorer leur cheminement à travers le système de santé. En Alberta, toutes les 60 secondes, une personne entre dans le cabinet d’un médecin à la recherche d’un traitement pour un problème osseux ou articulaire. Ce taux de consultation ne fera qu’augmenter en fonction de l’augmentation, du vieillissement et de l’espérance de vie accrue de la population de l’Alberta. Le réseau BJH SCN aidera à gérer et à réduire les répercussions des problèmes de santé osseux et articulaires sur notre système tout en améliorant les soins aux patients.
Parmi ses principaux succès, mentionnons la réduction des séjours à l’hôpital pour les remplacements de hanche et de genou qui sont passés de 4,7 à 3,8 jours, l’introduction de 13 cliniques de physiothérapie offrant le programme GLA:D (Good Living with OsteoArthritis: Denmark) ainsi que le dépistage de l’ostéoporose chez 14 455 Albertains présentant une fracture de fragilisation.
Le Groupe de travail sur l’arthrite des réseaux cliniques stratégiques (SCN) a déterminé deux principaux facteurs pour améliorer les soins aux patients atteints d’arthrite inflammatoire (AI) en Alberta : 1) augmentation de la capacité de soins et 2) diminution de la disparité entre les soins et les résultats cliniques. Les deux facteurs ont été abordés par l’élaboration d’un modèle de soins partagés pour l’AI accompagné d’un cadre de travail de mesure. À l’heure actuelle, trois modèles fructueux sont analysés en vue d’en tirer des leçons clés : 1) équipe clinique du South Health Campus dirigée par une infirmière, 2) programme On-TRAAC à Edmonton et 3) programme de télémédecine à Pincher Creek. Ces cliniques représentent des cas exemplaires de soins partagés qui devraient être reproduits afin d’améliorer l’accès et de réduire les disparités.
Dre Dianne Mosher, professeure de médecine, chef de la division de rhumatologie, Université de Calgary, Calgary (Alb.)
Dre Joanne Homik, professeure agrégée, Département de médecine, Division de rhumatologie, Université de l'Alberta, Edmonton (Alb.)
|
|
|
Les praticiens au rôle élargi améliorent l’accès des Ontariens aux soins
Par Katie Lundon, B. Sc. (P.T.), M. Sc., Ph. D., Vandana Ahluwalia, M.D., FRCPC et Rachel Shupak, M.D., FRCPC
Télécharger la version PDF
Depuis sa création en 2005, le programme ACPAC (Advanced Clinician Practitioner in Arthritis Care)1 (www.acpacprogram.ca) a formé avec succès 69 praticiens au rôle élargi (PRÉ) pratiquant un peu partout au Canada. Il s’agit d’un programme de formation reconnu et basé en Ontario qui est offert après l’obtention du permis d’exercice et qui est destiné aux prestataires de soins de santé possédant déjà de l’expérience dans le traitement de l’arthrite. Ce programme assure l’acquisition des compétences et des connaissances approfondies requises pour les divers rôles élargis de pratique.
L’utilisation des PRÉ du programme ACPAC dans les modèles de soins partagés interprofessionnels pour la prise en charge de l’arthrite a optimisé les ressources humaines limitées en rhumatologie et a permis d’obtenir les succès particuliers suivants au niveau du système :
- Excellente concordance entre les PRÉ formés dans le cadre du programme ACPAC et les rhumatologues pour ce qui est de différencier de façon indépendante les formes inflammatoire et non inflammatoire d’arthrite, et amélioration de l’accès aux soins d’un rhumatologue avec une réduction de 40 % du délai avant la prise d’une décision thérapeutique2.
- Le triage papier centralisé des demandes de consultation en rhumatologie par un PRÉ du programme ACPAC a réduit les temps d’attente de plus de 50 % (15,5 jours) pour les patients atteints d’AI présumée comparativement au modèle de soins rhumatologiques classique (33,8 jours)3.
- Le triage par un PRÉ du programme ACPAC a permis de prioriser correctement un nombre élevé de cas d’arthrite inflammatoire/maladie du tissu conjonctif présumée nécessitant une consultation en rhumatologie, ce qui a entraîné la diminution du temps d’attente sous la médiane provinciale4.
En résumé, les PRÉ expérimentés ou formés dans le programme ACPAC peuvent raccourcir les délais avant l’évaluation du rhumatologue (Figures 1), ce qui accélère l’établissement du diagnostic ainsi que la prise des décisions thérapeutiques pour les patients atteints d’arthrite inflammatoire2. Les PRÉ formés dans le cadre du programme ACPAC pourraient même, grâce à un changement de politique, être encore mieux placés dans la communauté (p. ex. équipe de médecine familiale) pour identifier et trier les patients atteints d’une AI présumée, accélérant ainsi leur consultation d’un rhumatologue (Figure 1).
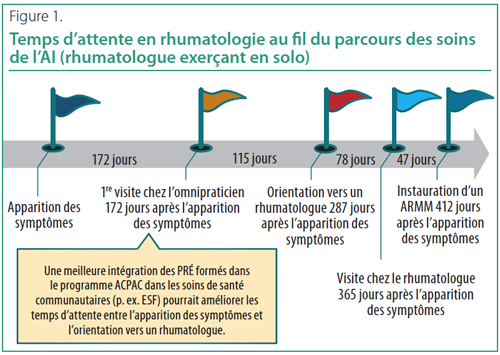
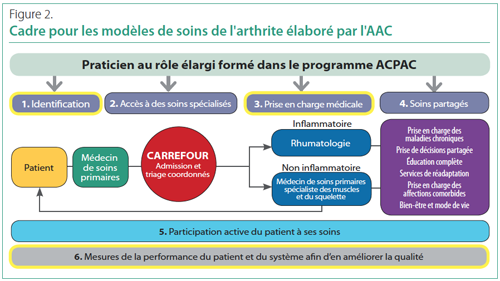
Des PRÉ formés pourraient être se trouver à de multiples points du parcours de soins afin de favoriser l’identification des patients, l’accès, la prise en charge médicale et les soins partagés, conformément au cadre du modèle de soins de l’arthrite de l’Alliance de l’arthrite du Canada (AAC) (Figure 2).
Dre Katie Lundon, B. Sc. (P.T.), directrice du programme Advanced Clinician Practitioner in Arthritis Care (ACPAC), Toronto (Ont.)
Dre Vandana Ahluwalia, chef de la direction corporative du Département de rhumatologie, William Osler Health System, Brampton (Ont.)
Dre Rachel Shupak, professeure agrégée, Département de médecine,
Université de Toronto; médecin, Hôpital St. Michael’s, Toronto (Ont.)
Références :
1. Lundon K, Shupak R, Schneider R, McIlroy J. Development and Early Evaluation of an Inter-professional Post-licensure Education Programme for Extended Practice Roles in Arthritis Care. Physiotherapy Canada 2011;63:94-103.
2. Ahluwalia V, Larsen T, Lundon K, et coll. An Advanced Clinician Practitioner in Arthritis Care Can Improve Access to Rheumatology Care in Community-Based Practice. Manuscrit soumis, 2017.
3. Farrer C, Abraham L, Jerome D, Hochman J, Gakhal N. Triage of Rheumatology Referrals Facilitates Wait Time Benchmarks. J Rheumatol 2016;43:2064-67.
4. Bombardier C, et al. The Effect of Triage Assessments on Identifying Inflammatory Arthritis and Reducing Rheumatology Wait Times in Ontario [abstract]. Arthritis Rheumatol 2016;68 (suppl 10). Accessible à l'adresse http://acrabstracts.org/abstract/the-effect-of-triage-assessments-on-identifying-inflammatory-arthritis-and-reducing-rheumatology-wait-times-in-ontario/. Consulté le 26 juillet 2017.
|
|
|
Les infirmières en rhumatologie améliorent l’accès aux soins en Colombie-Britannique
Par Michelle Teo, M.D., FRCPC
Télécharger la version PDF
En 2011, les rhumatologues de la Colombie-Britannique ont obtenu des fonds pour l’intégration d’infirmières dans les soins aux patients, ce qui a donné lieu à la création d’une grille tarifaire (appelée affectueusement « code infirmière ») lors de la conférence multidisciplinaire. Ce « code infirmière », qui peut être facturé tous les six mois pour chaque patient, permet aux rhumatologues d’embaucher une infirmière auxiliaire autorisée (IAA) ou une infirmière autorisée (IA) afin de les aider dans la prise en charge des patients atteints d’arthrite inflammatoire. Les infirmières fournissent un large éventail de services aux patients, y compris la prestation de conseils sur la maladie et les médicaments, une formation sur l’injection du méthotrexate et des agents biologiques, l’administration de vaccins et le test cutané de dépistage de la tuberculose.
Les infirmières en rhumatologie nous permettent non seulement d’offrir de meilleurs soins à nos patients, mais également d’améliorer l’accès aux soins dans les régions mal desservies. Certaines infirmières travaillent selon un modèle de soins interdisciplinaires où, en collaboration avec le rhumatologue, elles fournissent des soins aux nouveaux patients ou ceux en suivi. Cette approche a permis une amélioration de l’accès des patients en réduisant les temps d’attente pour les nouvelles demandes de consultation ainsi qu’un suivi plus fréquent des patients, au besoin.
Au cours de la période 2016-2017, 53 des 86 rhumatologues de la Colombie-Britannique ont utilisé le « code infirmière » et on estime un emploi de 55 infirmières en rhumatologie dans la province. Nous célébrons le succès de ce programme et c’est avec enthousiasme que nous entrons dans cette nouvelle ère dans laquelle les rhumatologues établis, tout comme les nouveaux diplômés, reconnaissent les avantages de l’intégration de diverses disciplines paramédicales, comme les soins infirmiers, à la pratique moderne de la rhumatologie.
Dre Michelle Teo, rhumatologue, Clinique médicale Balfour,
Penticton (C.-B.) et professeure clinique, Département de médecine,
Université de la Colombie-Britannique, Vancouver (C.-B.)
|
|
|
Les médecins de famille au champ de pratique élargi améliorent l’accès aux soins en Nouvelle-Écosse
Par Evelyn Sutton, M.D., FRCPC, FACP
Télécharger la version PDF
En réponse à une pénurie aiguë de rhumatologues en Nouvelle-Écosse en 2011, une nouvelle clinique novatrice de soins collaboratifs a vu le jour à Halifax afin d’élargir l’accès et les services aux patients atteints d’arthrite inflammatoire. La clinique s’appuie sur un modèle de soins multidisciplinaires adaptés aux besoins régionaux. Un médecin de famille local a suivi un programme de formation de six mois en rhumatologie, puis a travaillé aux côtés d’une équipe composée d’infirmières expérimentées en rhumatologie, de physiothérapeutes et d’un rhumatologue dans la clinique de soins collaboratifs.
Après trois ans d’exploitation de la clinique, une firme de recherche indépendante a été mandatée pour évaluer les forces et les faiblesses du modèle. La leçon tirée la plus importante était que le succès d’une telle clinique repose sur l’appui et la participation de tous les intervenants. Par exemple, les commis aux réservations n’avaient pas participé aux discussions initiales lors de la mise sur pied de la clinique; ils avaient donc tendance à fixer les rendezvous avec le rhumatologue plutôt qu’avec l’équipe de soins collaboratifs pour les patients atteints d’arthrite inflammatoire stable, croyant que cela était « préférable ». En revanche, une fois qu’on les a mis au courant de la raison d’être du modèle de triage et qu’ils ont été exposés aux évaluations positives des patients dans les questionnaires de satisfaction, les réservations à la clinique se sont considérablement améliorées.
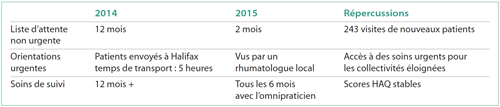
HAQ : Questionnaire d’évaluation de l’état de santé (Health Assessment Questionnaire)
Le modèle a été transposé au Cap Breton en 2015, où deux médecins de famille ont été formés pour travailler en collaboration avec un rhumatologue; l’un d’eux tient toujours ce même rôle. Une évaluation de la qualité réalisée après seulement un an a révélé des améliorations remarquables des temps d’attente ainsi qu’une meilleure utilisation des ressources limitées en rhumatologie.
Une étude prospective se déroule actuellement afin d’examiner la satisfaction des patients traités à la clinique de soins collaboratifs, ainsi que l’issue de leur maladie et leur auto-perception quant à la prise en charge de leur douleur, comparativement à des patients recevant les soins habituels (c.-à-d. fournis par un rhumatologue oeuvrant dans la clinique externe d’un hôpital).
Dre Evelyn Sutton, Division de rhumatologie, Département de médecine, Division de l’éducation médicale, Halifax (N.-É.)
Référence :
1. Hickcox S. Rheumatology Care Re-designed, Models of Care in Action: You can do it too! Atelier tenu à la réunion annuelle 2017 de la Société canadienne de rhumatologie. Ottawa, 2017.
|
|
|
Les vidéoconférences et le soutien interprofessionnel peuvent améliorer l’accès aux soins en Saskatchewan
Par Regina Taylor-Gjevre, M. Sc., M.D., FRCPC (C) (faculté), Bindu Nair, M.D. (faculté), Brenna Bath, B. Sc. (P.T.), M. Sc.,
Ph. D., FCAMPT (faculté), Udoka Okpalauwaekwe, M.D., MPH, Meenu Sharma, Ph. D., Erika Penz, M.S., M.D., M. Sc., FRCPC, Catherine Trask, Ph. D. et Samuel Alan Stewart, Ph. D.
Télécharger la version PDF
Une proportion relativement élevée de la population de la Saskatchewan habite dans de petites communautés et des régions rurales. Pour les personnes atteintes de polyarthrite rhumatoïde (PR) dans ces régions, les déplacements visant à obtenir des soins et un suivi en rhumatologie peuvent poser problème. Plusieurs cas d’utilisation des services de télésanté pour des consultations en rhumatologie ont été signalés. Notre groupe a entrepris une étude appuyée par des fonds de recherche de l’Initiative canadienne pour des résultats en soins rhumatologiques (ICORA) afin d’évaluer si les patients atteints de PR bénéficiant d’un suivi longitudinal à l’aide de vidéoconférences et de soins interprofessionnels présentent un niveau comparable de maîtrise de la maladie par rapport aux patients bénéficiant d’un suivi traditionnel en personne dans les cliniques de rhumatologie.
Un total de 85 patients atteints de PR ont été répartis pour faire l’objet d’un suivi rhumatologique traditionnel en personne ou d’un suivi par vidéoconférence avec des rhumatologues basés en milieu urbain ainsi qu’un suivi en personne par des physiothérapeutes oeuvrant en milieu rural. Les visites de suivi avaient lieu tous les trois mois sur une période de neuf mois. Les mesures des résultats comprenaient divers indicateurs d’activité de la maladie (DAS-28-CRP, indice d’activité de la PR (RADAI) [RA Disease Activity Index], questionnaire d’évaluation de l’état de santé modifié (HAQm) [Health Assessment Questionnaire], qualité de la vie [EQ5D] et satisfaction du patient [VSQ9]).
Nous n’avons observé aucune différence manifeste entre l’efficacité des soins interprofessionnels par vidéoconférence et celle des soins traditionnels fournis dans les cliniques de rhumatologie, tant pour ce qui est de la prestation de soins de suivi efficaces chez les patients atteints de PR établie que du degré de satisfaction de ceux-ci. Les taux élevés d’abandon du traitement dans les deux groupes ont renforcé la nécessité de tenir compte des besoins et des préférences des patients lors de l’élaboration de modèles de soins. Bien que l’utilisation de
vidéoconférences et de technologies de télésanté puisse représenter un avantage distinct pour certains patients, il se pourrait que cela fasse perdre certains des bénéfices auxiliaires liés aux déplacements pour d’autres.
Dre Regina Taylor-Gjevre, Division de rhumatologie, Faculté de médecine, Université de la Saskatchewan, Saskatoon (Sask.)
Dre Bindu Nair, Division de rhumatologie, Faculté de médecine, Université de la Saskatchewan, Saskatoon (Sask.)
Dre Brenna Bath, École de physiothérapie, Université de la Saskatchewan; Centre canadien de santé et sécurité en milieu agricole, Université de la Saskatchewan, Saskatoon (Sask.)
Dr Udoka Okpalauwaekwe, Division de rhumatologie, Faculté de médecine, Université de la Saskatchewan, Saskatoon (Sask.)
Dre Meenu Sharma, Division de pneumologie, Faculté de médecine, Université de la Saskatchewan, Saskatoon (Sask.)
Dre Erika Penz, Division de pneumologie, Faculté de médecine, Université de la Saskatchewan, Saskatoon (Sask.)
Dre Catherine Trask, Centre canadien de santé et sécurité en milieu agricole, Université de la Saskatchewan, Saskatoon (Sask.)
Samuel Alan Stewart, lnformatique médicale, Département de santé communautaire et d’épidémiologie, Université Dalhousie, Halifax (N.-É.)
Référence :
Taylor-Gjevre R, Nair B, Bath B, et coll. Addressing rural and remote access disparities for patients with in ammatory arthritis through video-conferencing and innovative inter-professional care models. Musculoskeletal Care 2018; 16(1):90-95.
|
|
|
|




